El deterioro de la atención primaria: factores que explican la presión asistencial y propuestas para reducirla.
Lucía Cobreros Vicente, Carlos Sunyer
23 May, 2023
España es un país ejemplar a nivel internacional en numerosos indicadores de salud. Sin embargo, en el ámbito de la Atención Primaria (AP) en medicina general, pilar y puerta de entrada al sistema, numerosos indicadores apuntan a una situación de progresivo deterioro, aunque con importante variación entre CC.AA:
→ Según el Barómetro Sanitario que lleva a cabo el CIS, la valoración de los servicios de AP por parte de la ciudadanía ha caído de 7,38 a 6,19 sobre 10 en la última década.
→ El tiempo de espera medio entre la petición y la atención de cita con el médico de familia ha pasado de 4,14 días en 2017 a 8,8 días en 2022.
→ La presión de los servicios de urgencias se ha disparado en los últimos años como consecuencia de este deterioro: el 29% de los ciudadanos declararon en 2023 que faltaron a una consulta con su médico de cabecera y fueron a urgencias debido al tiempo de espera hasta recibir una cita.
→ Más de un 70% de profesionales afirman que la asignación del presupuesto de AP no es suficiente para ofrecer un servicio de calidad.
→ A pesar de los cambios demográficos y las crecientes demandas, según las Estadísticas del Gasto Sanitario Público (EGSP), el porcentaje del gasto en AP sobre el gasto público sanitario ha permanecido prácticamente constante desde que existen registros, mientras que, en Atención Especializada, ha aumentado de forma sostenida.
En este policy brief, con datos únicos de la Fundación CIVIO, analizamos factores que explican la elevada presión asistencial en AP en España, medida como la media de pacientes atendidos al día por médico de familia. Para ello, llevamos a cabo un análisis de cluster que nos permite encontrar similitudes socioeconómicas y demográficas entre zonas con distintos niveles de presión, así como análisis econométricos que nos permiten cuantificar la magnitud de algunas de estas relaciones. Encontramos que:
→ En 2018, año más reciente para el que está disponible información de casi todas las CC.AA, las CC.AA con mayor presión son Murcia, Melilla y la Comunidad de Madrid, y Cataluña, Aragón y Castila y León, las CC.AA. con menor presión.
→ Existe una variación considerable entre la presión de las Áreas de Salud dentro de cada CC.AA, destacando especialmente Aragón según nuestras medidas estadísticas más precisas.
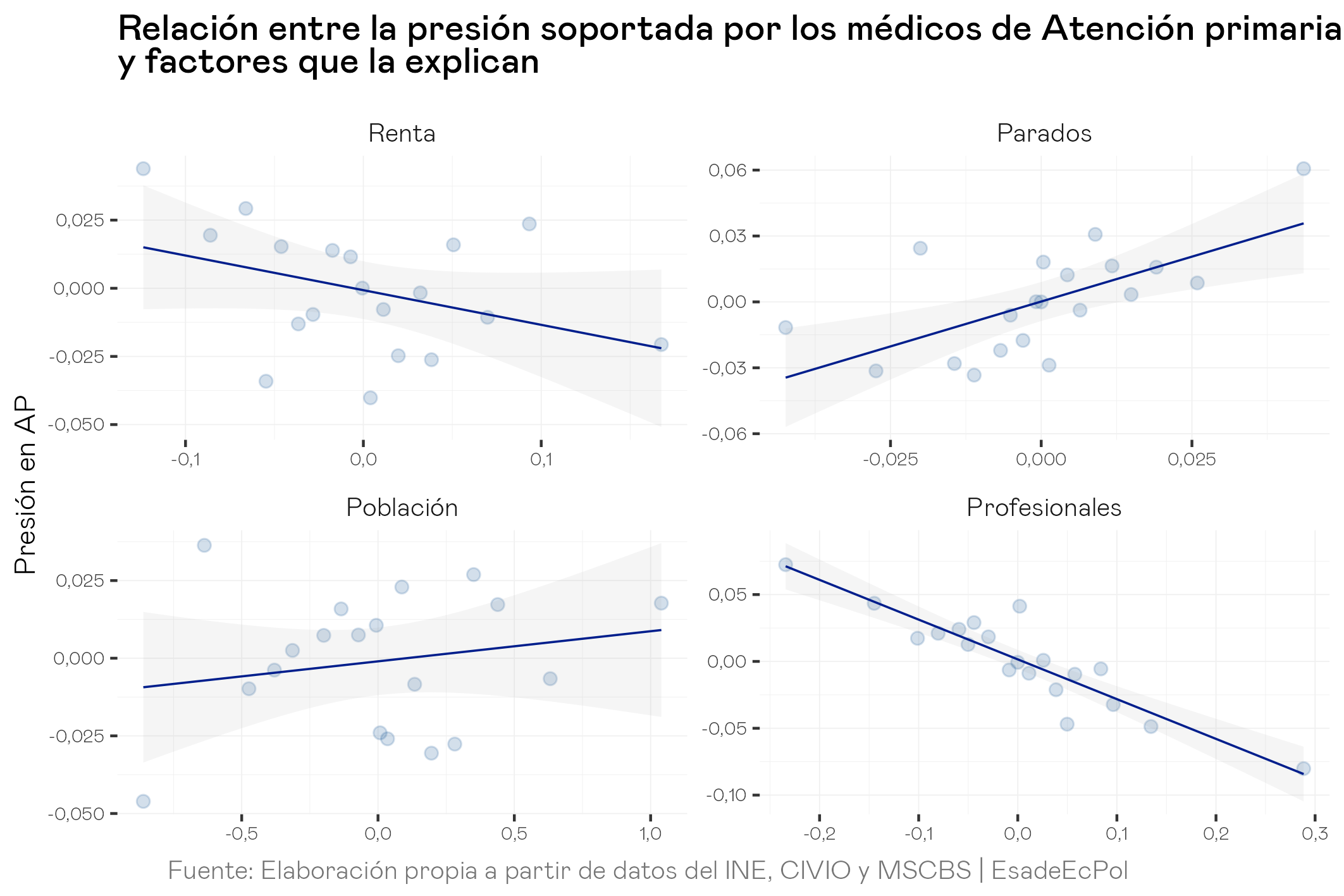
→ Las Áreas de Salud con menor renta, tasas de paro más elevadas, más población y menos médicos per cápita, tienen una presión asistencial mayor.
→ Concretamente, por cada 1% más de renta en un Área de Salud determinada, los médicos de AP atienden, de media, a un 0.20% menos de pacientes al día. Asociamos esta relación, principalmente, con dos potenciales causas:
(i) las personas con mayor renta tienen, en general, mejor salud (por ejemplo, menor consumo de tabaco, alcohol y menor obesidad, así como mejores resultados en salud autopercibida y enfermedades crónicas);
(ii) un mayor uso de seguros de salud privado, ya que, a nivel provincial, un incremento de un 1% en el PIB per cápita se asocia, en media, con un incremento del 0,5% del porcentaje de población con cobertura de seguro de salud privada.
Analizamos en detalle la situación de la AP en la Comunidad de Madrid y encontramos que:
→ Los centros más presionados tienen peores indicadores sanitarios: cada 1% más de presión asistencial en los centros de salud se asocia con entre un 0,11% y un 0,16% menos de pacientes con buen control de diabetes e hipertensión.
→ El nivel de presión entre centros presenta una importante variación.
→ Los factores que influyen en la presión son similares a los del resto de España.
Con el fin de aliviar la presión actual y reducir la heterogeneidad entre Áreas y centros de salud, así como abordar los retos a los que se enfrenta nuestro sistema de AP en el
corto y medio plazo, planteamos seis propuestas:
- Proporcionar incentivos económicos y de carrera, tal y cómo se hace en otros países a los profesionales para que trabajen en puestos de difícil cobertura y desempeño, considerando, entre los criterios, la presión asistencial de los centros de AP.
- Reducir la temporalidad en las contrataciones en AP con el fin de garantizar la continuidad en la relación entre paciente y médico de forma que no sólo mejoren las condiciones laborales, sino que también se reduzca la frecuentación excesiva y mejoren los resultados sanitarios.
- Redistribuir la demanda dentro de las Área de Salud —particularmente de nuevos pacientes— teniendo en cuenta criterios como la presión y no sólo la distancia al domicilio, especialmente cuando existe una única Área, y en Áreas con menor dispersión de población.
- Redistribuir la carga entre profesionales de forma que, por ejemplo, las incapacidades temporales sean realizadas por los facultativos que lleven a cabo el reconocimiento médico, así como reducir la carga burocrática del personal sanitario mediante la contratación de administrativos sanitarios de AP.
- Apostar por una digitalización completa, de forma que la historia clínica de los pacientes sea compartida no sólo entre Atención Primaria y Hospitalaria, sino también entre CC.AA. La digitalización debe a su vez facilitar sistemas de información ágiles y actualizados que permitan extraer indicadores de desempeño, acompañada siempre de una mayor transparencia en la publicación de los indicadores a nivel agregado.
- Garantizar una formación suficiente y transversal en Medicina Familia y Comunitaria en todas las universidades españolas de medicina (con asignaturas y rotaciones obligatorias), con el fin de alentar a los estudiantes en esta dirección.
Citar este contenido como:
Cobreros, L.; Sunyer, C. (2023). El deterioro de la atención primaria: factores que explican la presión asistencial y propuestas para reducirla. EsadeEcPol Policy Brief, No.39, Esade. http://doi.org/10.56269/20230523/LCB


Economista enfocada en educación, con interés en salud, género y competencia. Grado en Economía por la Universidad de Cantabria, Master en Economía Industrial y Mercados (UC3M).
Ver perfil